染色体検査を検討する方
- 非確定検査(NIPTやクアトロテスト®︎等)で陽性の結果であった
- 胎児に、染色体異常や遺伝子異常を疑う所見を認めた(例:首のむくみ、多発奇形等)
- ご年齢やこれまでの出産歴等から、染色体異常や遺伝子異常を確実に調べたい
など
染色体とは
 染色体とは、生物の身体を作っていくための情報が記録された遺伝子が複数納められている構造体です。遺伝子は生物の細胞がそれぞれに応じた働きをするための手順などが記録するものでDNA(デオキシリボ核酸)と呼ばれる物質でできています。染色体はこの遺伝子の集まりとたんぱく質でできており、生命の誕生では、受精卵が分裂して分裂して成長していく過程で、動物でいえば、皮膚、骨、筋肉、内臓といったそれぞれのパーツがそれぞれ正しく分化し成長するために欠かせないものです。
染色体とは、生物の身体を作っていくための情報が記録された遺伝子が複数納められている構造体です。遺伝子は生物の細胞がそれぞれに応じた働きをするための手順などが記録するものでDNA(デオキシリボ核酸)と呼ばれる物質でできています。染色体はこの遺伝子の集まりとたんぱく質でできており、生命の誕生では、受精卵が分裂して分裂して成長していく過程で、動物でいえば、皮膚、骨、筋肉、内臓といったそれぞれのパーツがそれぞれ正しく分化し成長するために欠かせないものです。
染色体は常染色体と性染色体に分けられ、常染色体は通常2つずつのペアで存在し、性染色体はヒトの場合、XとYという2種があり、雌がXX、雄がXYという形のペア一対で存在しています。一方、常染色体は生物によって数が異なり、ヒトの場合は通常は22対44本で構成されています。
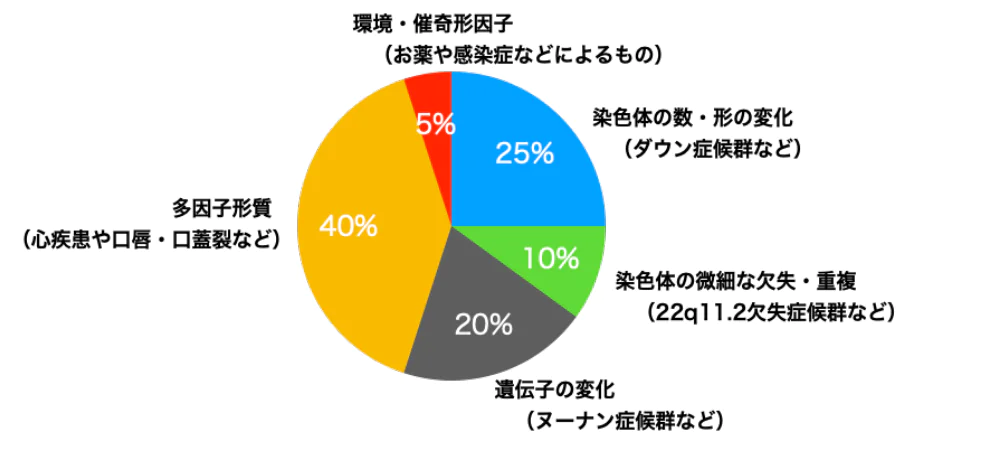
染色体の異常は性染色体も含むすべての部分で起こる可能性があり、大きくは数的な異常と構造的な異常に分けることができます。
数的異常
染色体は通常2本で1ペアとなっています。このペアが1本増えて3本になっている場合をトリソミーと呼びます。また1本減って1本になっている状態がモノソミーです。さらに2本増えていることもあり、これをテトラソミーと呼びます。
各常染色体のペアは1~22までの番号がつけられており、その番号と数的異常の状態をあわせて21トリソミー(ダウン症候群)などとあらわしています。
常染色体の数的異常のなかでも多いのは21トリソミー、18トリソミー、13トリソミーです。
一方、性染色体は通常XXまたはXYのペアで構成されていますが、時にXXX(トリソミーX)やX(モノソミーX)、XXYやXXXYといった数的な異常を起こすことがあります。
染色体の数の異常が原因で
起こる疾患(異数性)
常染色体の数的異常による疾患の代表的なものは、21トリソミーによるダウン症候群、18トリソミーによるエドワーズ症候群、13トリソミーによるパトウ症候群などです。
一方性染色体の数的異常による疾患では、モノソミーXのターナー症候群、トリソミーXのターナー症候群、XXYやXXXYとなるクラインフェルター症候群、XYYとなるヤコブ症候群などがあります。
構造異常
1本の染色体はDNAの配列により構成されています。染色体の形自体に変化が起こるのが構造異常です。染色体の構造異常には、1本の染色体がリング状になる「環状染色体」、1本の染色体のなかである一部分が逆転する「逆位」、2本の異なる染色体の一部が入れ替わる「転座」、染色体の一部が無くなる「欠失」、染色体の一部が増える「重複」などがあります。
このように形が変わる結果として染色体上の遺伝子量が変わると、何らか症状が出現するケースが多いです。また、染色体の形が変わっても遺伝子量が変わらない「均衡型」といわれるタイプでは、多くの場合で症状は出現しません。
染色体の一部の小さな断片が
なくなることが原因で起こる
疾患(微小欠失症)
染色体中の遺伝子は、核酸の長さであるゲノムサイズをb(ベース)という単位であらわします。比較的大きな構造異常の場合、顕微鏡で確認でき、その大きさの目安は5Mb(メガベース)程度と考えられています。それより小さい部分が無くなっているものを微小欠失症候群と言います。
どの染色体がどの程度が欠失しているかは、染色体の番号に加えて、染色体がもつ短腕と長腕をそれぞれ「p」と「q」であらわしその腕のさらに詳細な場所を数値で示しています。
たとえば構造異常のなかでも多くみられるディジョージ症候群は22番染色体の長腕(q)の11.2の位置が欠失しているため22q11.2欠失症候群という名前がついています。その他の主な微小欠失症候群には、1p36欠失症候群、ウルフ・ヒルシュホーン症候群(4p16.3)、5p-症候群(5p)、プラダー・ウィリー症候群(15q11-q13)、アンジェルマン症候群(15q11.2-q13)などがあります。
染色体の小さな領域の変化といっても、症状がかならずしも軽いというわけではありません。もちろん症候群の種類や、同じ症候群のなかでも症状は異なりますが、微小欠失症候群の多くで心疾患などの形態異常や、てんかんといった神経疾患、精神発達遅滞など複数の合併症が出現します。
微小欠失症候群は、一般的な染色体検査であるG-band検査ではわからず、さらに詳細なマイクロアレイ検査またはFISH検査で調べることができます。
染色体異常を引き起こす要因
染色体異常を起こす要因としては、次のようなものが考えられます。一般的な要因であり、いずれかに該当するからといってむやみに心配する必要はありません。ただし、該当する場合には、遺伝カウンセリングで適切な情報を確認することをおすすめいたします。
女性の年齢
卵子は新しく作られていくものではないため、母体の年齢が上がることで卵子もだんだん老化していきます。老化した卵子は染色体異常を起こしやすいとされています。ただし、女性の年齢はすべての染色体異常に関連するわけではなく、数的異常のなかでもトリソミーに関連します。
家族歴
家族に染色体異常がある場合、染色体異常の種類によっては家族内で同じ染色体異常が起こる可能性も考えます。多くのケースで染色体異常は、患者さんのみで染色体異常が起こっており、他の家族には影響しないため、むやみに心配する必要はありません。
先天異常児の出産
先天性の疾患がある子どもを妊娠/出産したことがある場合、それが染色体異常が原因で起こっている場合には、次回の妊娠でも染色体異常が起こる可能性は一般より頻度が高くなることがあります。
過去の流産
早期流産の原因の8割が染色体異常であり、流産の原因が染色体異常とわかった場合、染色体異常の種類によっては次回以降の妊娠で染色体異常が起こる頻度が上昇します。
親の染色体異常
カップルの一方、または双方に染色体異常が認められるケースでは、染色体異常のタイプにより、子への影響を考えます。
均衡型相互転座などの場合は症状が出現しませんが、児が不均衡型転座(染色体量に変化の伴う構造異常)となる可能性も考えます。また、カップルどちらかが、染色体異常を有する場合、50%の可能性でその染色体異常を子は引き継ぎます。
適切な確定検査の方法
妊娠中の胎児の確定検査には、絨毛検査・羊水検査・臍帯採血といった方法があります。
胎児の情報を反映する正確性は、絨毛検査<羊水検査<臍帯採血と言われます。胎盤のもとを調べる絨毛検査は、稀に胎盤と胎児の情報が異なるという注意点はありますが、早い時期に実施できるため、結果後の時間に余裕があることや、解析範囲を追加することができるなどのメリットもあります。
一概に羊水検査が良いとは言えず、胎児の状況や実施時期によって、適切な確定検査の方法をご相談します。
確定検査はいずれも、妊婦さんのお腹に針を穿刺する検査であり、検査によって流産に至る可能性があります。検査前には、リスクについても十分お伝えした上で実施いたします。
| 方法 | 実施時期 | 流産リスク | 採取する組織 |
|---|---|---|---|
| 絨毛検査 | 妊娠11~14週 | 0.3% | 胎盤 |
| 羊水検査 | 妊娠16週~ | 0.3% | 羊水 |
| 臍帯採血 | 妊娠16週~ | 0.4% | 胎児の血液 |
解析内容と
結果返却までの時間
 どの検査も、採取した細胞をどのように解析するかによって、得られる情報は異なります。
どの検査も、採取した細胞をどのように解析するかによって、得られる情報は異なります。
例えるなら、「血液検査」で貧血の検査をしても糖尿病がわからないように、「羊水検査」で染色体の検査をしても遺伝子異常はわかりません。
胎児の状況や家族歴等から、採取した細胞で「どこまで」調べるかをご相談します。
例えば、NT肥厚が3.5mm以上で、NT肥厚以外にトリソミーを疑う所見がない場合、NT肥厚の原因は染色体の数的異常よりも微小欠失や遺伝子異常の方が可能性が高くなります。このような場合に、染色体検査で正常を確認しても本当に異常がないのかわかりません。どの解析内容が適切かは、胎児ドックによる診察の後に行う遺伝カウンセリングでご相談となります。
※このテーブルは横にスクロール出来ます。
| 解析内容 | 結果返却までの時間 |
|---|---|
| 染色体の数・形の異常 (染色体数的異常・構造異常) |
迅速解析:1-2日 G-band解析:2週間 |
| 染色体の微細な形の異常 (染色体微小欠失・重複) |
迅速解析:1-2日 マイクロアレイ解析:2週間 D-karyo解析:2週間 |
| 主要な遺伝子異常…6704遺伝子 | エクソーム解析:4週間 |
| 遺伝子異常…特定の遺伝子のみ | 要確認※可能であれば、妊娠前にご相談ください |
検査の流れ
針を刺している時間は数分ですが、前後前後に診察や経過観察なども行うため、当日は2-3時間程度の余裕を持って来院ください。
1胎児ドック*
確定検査の方法や解析範囲をご相談するため、まずは胎児の状況を確認します。
*確定検査の料金に、胎児ドックの料金も含まれます。
2穿刺
お腹からのエコーで胎盤や胎児の位置を確認しながら、穿刺を行います。
絨毛検査では、局所麻酔を行った上で穿刺します。
羊水検査は、細い針を使用するため局所麻酔を行いません。当院では、痛み軽減と破水などのリスク軽減のために、25Gという非常に細い針を使用しています。
3安静待機
検査後の行動制限はありませんが、30分ほどお休みいただきます。
4心拍確認
胎児の心拍確認と穿刺箇所の確認を行ったのちに、お帰りいただきます。
5実施後の心拍確認(後日)
ご希望があれば、穿刺した後日に胎児の心拍確認を行っています。





